În continuarea articolului precedent*, prezentăm abordările care permit recuperarea precoce a amplitudinii de mișcare a șoldului în urma operaţiilor pe șold la copii.
Apariţia anchilozei de șold la copiii preșcolari reprezintă o complicaţie invalidantă, extrem de severă.
Reconstrucţia osteoartroplastică de șold poate fi posibilă dacă ambele cartilaje articulare sunt intacte. Dar și atunci când cartilajul articular intact al capului se repune într-un acetabul care are intact cel puţin cartilajul suprafeţei portante; acesta apare în porţiunea iliacă a acetabulului sub formă de ,,semilună”.
Reconstrucţia este o intervenţie operatorie ce reconfigurează articulaţia șoldului fără endoprotezare prin osteotomii de bazin și subtrohanteriene. Ea vizează reorientarea acetabulului, centrarea capului femural și detensionarea articulaţiei în luxaţiile ireductibile sau greu reductibile. Luxaţiile ireductibile, reduse după scurtare, sunt adevăratele luxaţii înalte. Aspectul radiologic este irelevant în stabilirea acestor forme de luxaţie. Reconstrucţia la acestă vârstă este apanajul chirurgilor cu experienţă în chirurgia șoldului care posedă abilităţi și stăpânesc metodele chirurgicale nu numai ca tehnică, ci și ca artă (24).
Reconstrucţia cuprinde intervenţii asociate pe bazin și femur și au ca scop o reducere stabilă și sigură care poate fi verificată intraoperator. Această intervenţie reduce perioada de imobilizare, previne reluxarea și necroza capului femural și permite recuperarea postoperatorie mult mai repede. Reconstrucţia la copiii mici nu exclude complicaţiile, dar efectele benefice sunt relevante; vârsta între 1 și 4 ani este perioada cu cea mai mare capacitate de regenerare și remodelare a acetabulului (25).
Merckaert (23) face următoarea menţiune: chirurgii ar trebui să ia în considerare osteotomia de derotare și scurtare femurală în combinaţie cu alte intervenţii pentru a asigura o bună acoperire a capului femural și o reducere concentrică și stabilă. Consecinţele nerespectării acestor recomandări duc la eșecul operaţiilor. Nimic nu poate fi mai dăunător unui medic decât îngrădirea capacităţii sale de a gândi și de a pune în practica medicală, conform normelor de conduită etică, cunoștinţele și experienţa sa, adaptate fiecărui caz în parte. Din interese meschine, unii medici iau în derizoriu tot ce este important și întreţin apologia constantă a lejerităţii.
Din punct de vedere tehnic, reconstrucţia vizează acetabuloplastia prin osteotomii de bazin, supraacetabulară, dublă sau triplă, și centrarea capului femural prin osteotomie subtrohanteriană, cu sau fără scurtare (Figura 2). 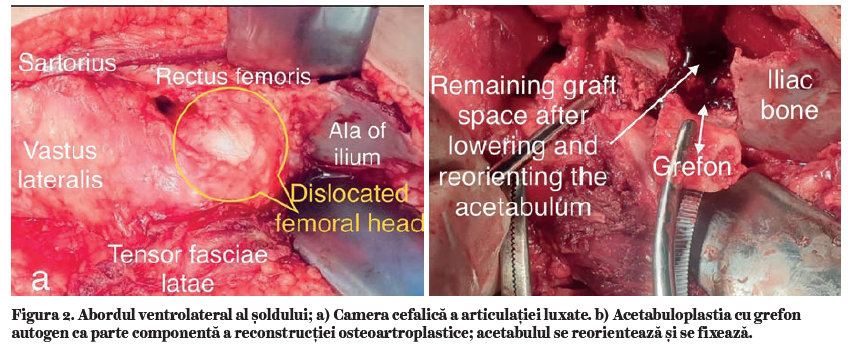
Dubla sau tripla osteotomie aplicată atunci când forma și dimensiunile acetabulului sunt insuficiente sau atunci când capul femural are dimensiuni excesive și nu poate fi acoperit prin osteotomia supraacetabulară reduce și din presiunea exercitată asupra cartilajului în Y și configurează o congruenţă stabilă și remodelabilă, care evită reluxarea. Intraoperator, chirurgul are ca deziderat acoperirea capului femural, centrat în acetabul, în proporţie de 80% când membrul pelvin este dispus anatomic, nu în poziţia de abducţie. Intraoperator, are ca reper unghiul centru-acetabulum centru cap femural. Valoarea normală a discrepanţei centru cap-centru acetabul este între +/- 15° (26).
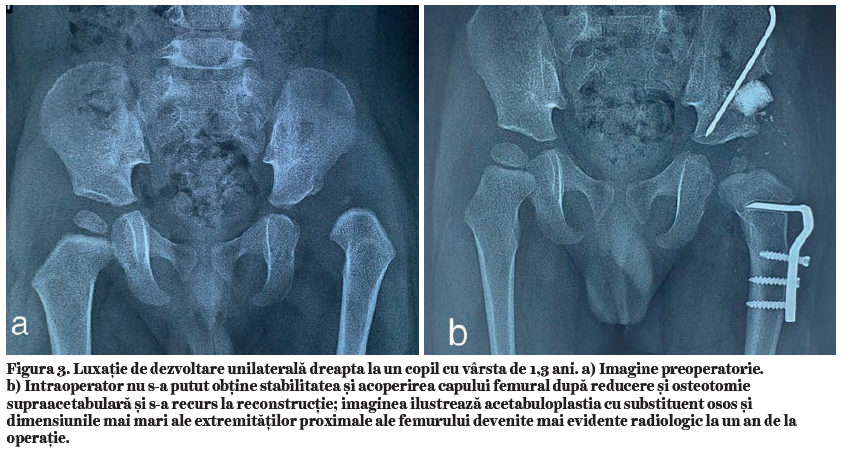
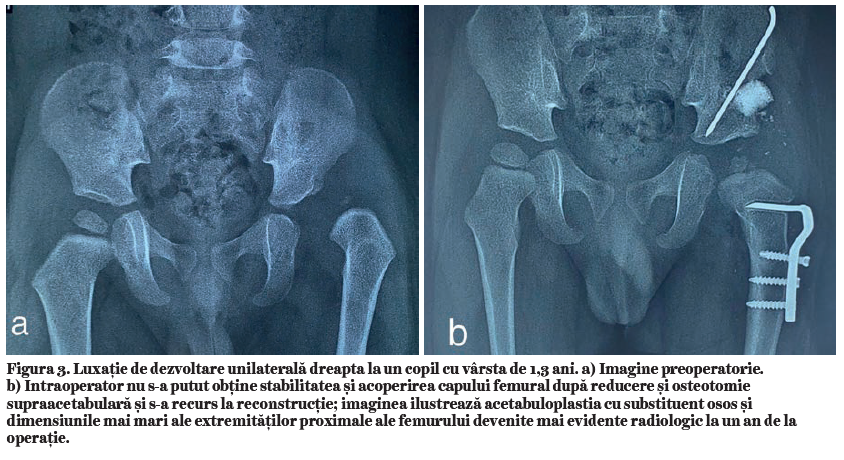
Detensionarea prin scurtare este un timp operator esenţial. Este preferabilă o scurtare mai mare cu cel mult 5 mm decât cea stabilită iniţial, dacă la testarea intraoperatorie a mobilităţii se constată o presiune crescută. Scurtare prin osteotomie monoplană (27) se face prin centrarea capului femural fixat pe joinstick plasat pe col. Capul femural se poziţionează și se centrează în acetabulul rămas ancorat de coloana posterioară a coxalului, reorientat și stabilizat cu grefon autogen sau alogrefon (Figura 3) pentru a asigura stabilitatea și mobilitatea șoldului. Discrepanţa de mărime a capului femural devine mai evidentă în luxaţiile unilaterale după operaţie și atestă alegerea adecvată a reconstrucţiei. Ea poate fi decelată intraoperator și permite selectarea cazurilor care au nevoie de reconstrucţie (Figura 4).
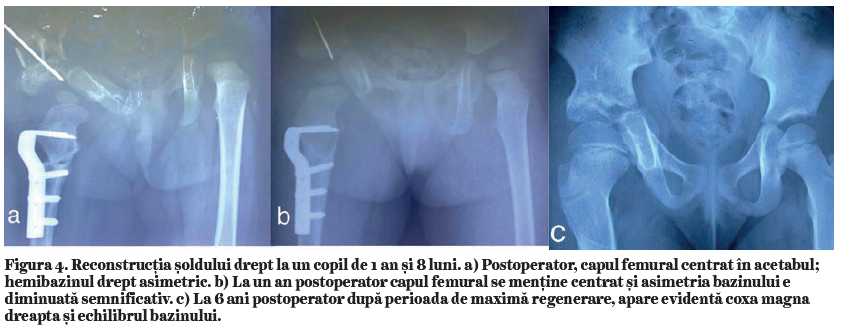
Dimensiunea scurtării este particularizată pentru fiecare caz în parte. Segmentul secţionat reprezintă fragmentul femural distal rămas deasupra osteotomiei după tracţiune moderată și dispunerea membrului pelvin în rotaţie internă de 15-200.
Reconfigurarea extremităţii proximale a femurului poate fi verificată în afara acetabulului după fixare parţială (lama cuiului și un șurub). După fixare, se verifică mobilitatea și riscul relaxării prin adducţia membrului pelvin la 300, rotaţie externă 20-300 și presiune moderată pe călcâi, cu genunchiul în extensie.
Condroliza suprafeţelor articulare este un proces frecvent după una sau două operaţii de șold eșuate. Când ambele suprafeţe articulare sunt deteriorate, riscul unei anchiloze fibroase, urmat de apariţia anchilozei osoase, este inevitabil. Condroliza extinsă susceptibilă preoperator și confirmată intraoperator contraindică reducerea luxaţiei la copiii mici, pentru a evita artrodeza.
Amânarea intervenţiei chirurgicale la un copil preșcolar cu anchiloză vicioasă până la endoprotezare impune restricţii serioase pe care pacientul și părinţii le suportă cu greu, dizabilitatea fiind extensivă și invalidantă. Malpoziţia membrului anchilozat și dificultăţile pe care le are în timpul mersului duc la izolarea copilului și adesea și la dizabilitatăţi psihosomatice.
Dacă intraoperator capul femural prezintă multiple zone de condroliză, iar cartilajul articular restant poate fi în totalitate alb-desidefiat, aspect caracteristic displaziei cartilajului articular, se poate avea în vedere neoacetabuloplastia. În cazul unor leziuni de o asemenea complexitate, cartilajul articular al acetabulului este dispărut în totalitate. Tentativa de reconstrucţie osteoartroplastică a șoldului nu are un prognostic favorabil din cauza leziunilor distructive ale ambelor cartilaje articulare. Reducerea luxaţiei și acetabuloplastia cu dublă sau triplă osteotomie de bazin și chiar reconstrucţia osteoartroplastică echivalează cu artrodeza șoldului la o vârstă mai mică de 6 ani.
Când pacientul cu luxaţie de șold prezintă un asemenea status biologic, are indicaţie de neoacetabuloplastie cefaloobturatorie. Această intervenţie operatorie permite integrarea în mediul ambiental. La 3 luni merge normal. Ritmul de creștere a membrului pelvin operat poate fi normal sau cel mult moderat afectat. Nu există o estimare certă; scurtarea de 1,5 cm efectuată pentru detensionare și repoziţionarea capului în inelul obturator poate fi prezentă și după maturizarea scheletului. Discrepanţa de lungime a membrelor poate fi influenţată de afectarea cartilajului de creștere și abstenţia dinamică. Neoacetabuloplastia cefaloobturatorie efectuată la un preșcolar cu anchiloză fibroasă, vicioasă și rigidă conferă o poziţie anatomică membrului pelvin, o mobilitate în limite normale și o bună calitate a vieţii până la sfârșitul perioadei de creștere. Această intervenţie efectuată la copiii cu anchiloză severă care au vârsta cuprinsă între 1 an și 6 ani elimină riscul unei soluţii vetuste, ţinând bolnavul în așteptare până la maturitate, sau al unei atitudini desuete, practicând o operaţie ineficientă sau cu eficienţă tranzitorie, de 1-2 ani.
Bibliografie
1. Sloan M, Kamath AF. Capsular augmentation in Colonna arthroplasty for the management of chronic hip dislocation. J Hip Preserv Surg. 2018 Jan 11;5(1):34-38. doi: 10.1093/jhps/hnx045. PMID:29423248; PMCID: PMC5798024.
2. Bak Z, Farkas B. Früh- und Spätergebnisse von Operationen nach Colonna [Early and late results after Colonna arthroplasties of the hip-joint (author's transl)]. Z Orthop Ihre Grenzgeb. 1975 Oct;113(5):896-9. German. PMID: 1202795.
3. Ganz R, Slongo T, Siebenrock KA. et al. Surgical technique: The capsular arthroplasty: a useful but abandoned procedure for young patients with developmental dysplasia of the hip. Clin Orthop Relat Res 2012; 470: 2957–67
4. Garkavenko YE. Bilateral pathological hip dislocation in children. Pediatric traumatology, orthopaedics and reconstructive surgery. 2017;5(1):12-27. doi: 10.17816/PTORS515-12.
5. Kozhevnikov OV, Gorochov VY, Kralina SE. Experience in total hip replacement in adolescents. Russian Bulletin of Pediatric Surgery, Anesthesiology and Reanimatology; 2012;2(3):72-84.
6. Baskov VE, Neverov VA, Bortulev PI, et al. Total hip arthroplasty in children who have undergone arthroplasty with demineralized bone-cartilage allocups. Pediatric traumatology, orthopaedics and reconstructive surgery. 2017;5(1):13-20. doi: 10.17816/PTORS5113-20.
7. Khrypov SV, Krasavina DA, Veselov AG, et al. Features of total hip arthroplasty in the treatment of secondary coxarthrosis of different genesis in older children. Pediatrician. 2017;8(4):43-7. doi: 10.17816/ PED8443-47.
8. Wang T.M., Wu K.W., Shih S.F., Huang S.C., Kuo K.N. Outcomes of open reduction for developmental dysplasia of the hip: does bilateral dysplasia have a poorer outcome? J. Bone Jt. Surg. - Ser. A. 2013;95:1081–1086.
9. Bhuyan B.K. Outcome of one-stage treatment of developmental dysplasia of hip in older children. Indian J. Orthop. 2012;46:548–555. [PMC free article] [PubMed] [Google Scholar]
10. Chiari K. Medial displacement osteotomy of the pelvis. Clin Orthop Relat Res. 1974;98:55–71
11. Gür E, Sarlak Ö. The complications of Salter innominate osteotomy in the treatment of congenital dislocation of the hip. Acta Orthop Belg. 1990;56:257– 61
12. Klisic P. Open reduction with femoral shortening and pelvic osteotomy. In: Tachdjian MO, editor. Congenital dislocation of the hip. New York: Churchill Livingstone; 1982. pp. 417–27.
13. Crellin RQ. Innominate osteotomy for congenital dislocation and subluxation of the hip: A follow-up study. Clin Orthop Relat Res. 1974;98:171–7.
14. Carsi M.B., Clarke N.M. Acetabuloplasties at open reduction prevent acetabular dysplasia in intentionally delayed developmental dysplasia of the hip: a case- control study. Clin. Orthop. Relat. Res. 2016;474:1180–1188. [PMC free article] [PubMed] [Google Scholar]
15. Zheng P., Tang K., Lee R., Ji C., Lin G., Pan X. Surgical treatment of developmental dysplasia of the hip presenting in children above 10 years. J. Orthop. Sci. 2011;16:165–170. [PubMed] [Google Scholar]
16. Herring, J.A. (2002) Developmental Dysplasia of the Hip. In: Herring, J.A., Ed., Tachdjian’s Pediatric Orthopaedics, Vol. 1, 3rd Edition, WB Saunders, Philadelphia, 513-654.
17. Kim HKW and Herring JA. Developmental dysplasia of the hip: Complications and Pitfalls In: Herring JA, Ed., Tachdjian’s Pediatric Orthopaedics, Vol 1, 6rd Edition. Philadelphia: Elsevier; 2022 p 453-61
18. Ning, B., Yuan, Y., Yao, J. et al. Analyses of outcomes of one-stage operation for treatment of late- diagnosed developmental dislocation of the hip: 864 hips followed for 3.2 to 8.9 years. BMC Musculoskelet Disord 15, 401 (2014). https://doi.org/10.1186/1471-2474-15-401
19. Elzohairy MM, Elhefnawy MM, Khairy HM. Revision of failed open reduction of developmental dysplasia of the hip. Clin Orthop Surg. (2020) 12(4):542–8. doi: 10.4055/cios19151
20. Chidambaram S, Abd Halim AR, Yeap JK, Ibrahim S. Revision surgery for developmental dysplasia of the hip. Med J Malaysia. (2005) 60(Suppl C):91– 8.16381291
21. Ezirmik N, Yildiz K. A study on the complications of surgical treatment for bilateral developmental dysplasia of the hip and a comparison of two osteotomy techniques. Eurasian J Med. 2011 Dec;43(3):162-8. doi: 10.5152/eajm.2011.38. PMID: 25610185; PMCID: PMC4261396.
22. Hsieh SM, Huang SC. Treatment of developmental dysplasia of the hip after failed open reduction. J Formos Med Assoc. (1998) 97(11):763– 9.9872033
23. Merckaert S and Zambelli P-Y (2023) Treatment perspective after failed open reduction of congenital hip dislocation. A systematic review. Front. Pediatr. 11:1146332. doi: 10.3389/fped.2023.1146332
24. Burnei G (2021) Pediatric Orthopedics is Science, Art and Prediction. J Surg 6: 1423 DOI: 10.29011/2575-9760.001423
25. Burnei G, Burnei C, Dan D, Raducan ID. Acetabular Remodeling after Osteo-Arthroplasty Reconstruction on a Patient with Dislocation of Hip Development. Clin Surg. 2020; 5: 2783.
26. Georgescu I. Burnei's technique of femoral neck variation and valgisation by using the intramedullary rod in Osteogenesis imperfecta. J Med Life. 2014 Oct- Dec;7(4):493-8. PMID: 25729442; PMCID: PMC4316125
27. Honeycutt MW, Cox WT, Hulon B, Nimityongskul P. AAOS. Uniplanar Subtrochanteric Femoral Shortening Osteotomy for Leg-Length Discrepancy
Dacă vrei să fii la curent cu tot ce se întâmplă în lumea medicală, abonează-te la „Viața Medicală”, publicația profesională, socială și culturală a profesioniștilor în Sănătate din România!
Titularii abonamentelor pe 12 luni sunt creditați astfel de:
Cookie-urile ne ajută să vă îmbunătățim experiența pe site-ul nostru. Prin continuarea navigării pe site-ul www.viata-medicala.ro, veți accepta implicit folosirea de cookie-uri pe parcursul vizitei dumneavoastră.
Da, sunt de acord Aflați mai multe